еБ•еЇЈйЖЂзЩВзґ≤пЉПзЈ®иЉѓйГ®жХізРЖ
зЩЉзВОжАІиЕЄйБУзЦЊзЧЕзЪДжОІеИґпЉМжЬЙи≥іжЦЉиЙѓе•љзЪДйЖЂзЧЕйЧЬдњВпЉМеТМе∞Иж•≠зЪДеАЛзЃ°и°ЫжХЩеЄЂзґ≠зєЂгАВпЉИзЕІзЙЗжПРдЊЫпЉПеЉµеіЗдњ°пЉЙ
ж≠¶жЉҐиВЇзВОзЦЂжГЕжМБзЇМзЩЉзЗТпЉМеЛ§жіЧжЙЛгАБжИіеП£зљ©зВЇйШ≤зЦЂйЗНйїЮе§ЦпЉМдЇЇдЇЇйГљжГ≥жПРеНЗеЕНзЦЂеКЫгАВдљЖжШѓе∞НжЦЉгАМзЩЉзВОжАІиЕЄйБУзЦЊзЧЕгАНзЪДжВ£иАЕпЉМеМЕжЛђеЕЛйЪЖж∞ПзЧЗеТМжљ∞зШНжАІзµРиЕЄзВОпЉМдїЦеАСжЬГжУФењГзЫЃеЙНзФ®иЧ•йЩНдљОеЕНзЦЂз≥їзµ±пЉМжШѓеР¶жЫіеЃєжШУйБ≠еПЧжДЯжЯУпЉЯиРђдЄАз§ЊеНАе§ІжµБи°МпЉМзљєзЧЕеЊМзЧЕжГЕжШѓеР¶жЬГеК†йЗНпЉЯдїЦеАСдєЯе•ље•ЗпЉМиЛ•иЗ™и°МзЯ≠жЪЂеБЬиЧ•пЉМе∞НзЧЕжГЕжШѓеР¶зЬЯжЬЙељ±йЯњпЉЯ
зЦЂжГЕйЦУгАМзЩЉзВОжАІиЕЄйБУзЦЊзЧЕгАНиАЕжЄЫиЧ•пЉЯгААйЖЂеЄЂйАЩж®£еїЇи≠∞
зЫЃеЙНе∞ИеЃґеЕ±и≠ШпЉМиЛ•иЉХзЧЗзЧЕеПЛдљњзФ®ж∞®еЯЇж∞іж•КйЕЄй°ЮжКЧзВОиЧ•пЉМдЄНиЂЦжШѓеП£жЬНжИЦжШѓзБМиЕЄйАФеЊСпЉМеїЇи≠∞зєЉзЇМзФ®иЧ•пЉЫйЗЭе∞НдЄ≠еЇ¶еЪійЗНжАІзЧЕеПЛпЉМиЛ•дљњзФ®еШМеС§й°ЮдЉЉзЙ©зЪДеЕНзЦЂжКСеИґеКСпЉМе∞±и¶БзЙєеИ•е∞ПењГиЗ™жИСйШ≤и≠ЈпЉМйБњеЕНеИ∞дЇЇзЊ§жУБжУ†иЩХпЉМдЄ¶дЄФж≥®жДПиЇЂйВКеЃґдЇЇжЬЛеПЛжШѓеР¶жЬЙжЧЕйБКжИЦжО•иІЄеП≤пЉМиЛ•зЧЕжГЕз©©еЃЪеЙЗеПѓиИЗйЖЂеЄЂи®ОиЂЦзФ®иЧ•жШѓеР¶еПѓдї•жЕҐжЕҐжЄЫйЗПгАВ
иЗ≥жЦЉйЗНеЇ¶зЧЕеПЛиЛ•дљњзФ®зФЯзЙ©и£љеКСпЉМеН≥дЊњзЦЂжГЕжЬЯйЦУпЉМдєЯдЄНжЗЙи≤њзДґеБЬиЧ•пЉМдї•еЕНзЦЊзЧЕжГ°еМЦпЉМе∞ОиЗіиЕєзЧЫгАБиЕєзАЙгАБи°АдЊњз≠ЙзЧЗзЛАеК†еКЗпЉМзФЪиЗ≥йЭҐиЗ®йЦЛеИАеИЗиЕЄзЪДж۳姲饮йЪ™гАВ
ж≤їзЩВдЄ≠йЗНеЇ¶зЩЉзВОжАІиЕЄйБУзЦЊзЧЕгААзФЯзЙ©и£љеКСжЬЙеЕ©з®Ѓ
ж≤їзЩВдЄ≠йЗНеЇ¶зЩЉзВОжАІиЕЄйБУзЦЊзЧЕзЪДзФЯзЙ©и£љеКСпЉМдЊЭжУЪдљЬзФ®ж©ЯиљЙпЉМеМЕжЛђгАМжКЧиЕЂзШ§е£Юж≠їеЫ†е≠РгАНзФЯзЙ©и£љеКСеТМгАМиЕЄйБУйБЄжУЗжАІгАНзФЯзЙ©и£љеКСпЉЫеЙНиАЕеРМжЩВжКСеИґиЫЛзЩљи≥™жіїжАІиИЗиЕЄйБУзЩЉзВОпЉМдљЬзФ®жЦЉеЕ®иЇЂпЉМиАМеЊМиАЕзЪДж©ЯиљЙзВЇзЫіжО•дљЬзФ®жЦЉиЕЄйБУпЉМдЄАиИђиАМи®АйА†жИРзµРж†ЄиПМжИЦеЈ®зі∞иГЮзЧЕжѓТжДЯжЯУ饮йЪ™иЉГдљОпЉМдЇ¶зД°йА≤и°МжАІе§ЪзБґжАІиЕ¶зЩљи≥™зВОзЪДзЦСжЕЃпЉМдЄ¶дЄФе∞НжЦЉжљ∞зШНжАІзµРиЕЄзВОжВ£иАЕзЪДзЩВжХИзЙєеИ•еД™зХ∞гАВ
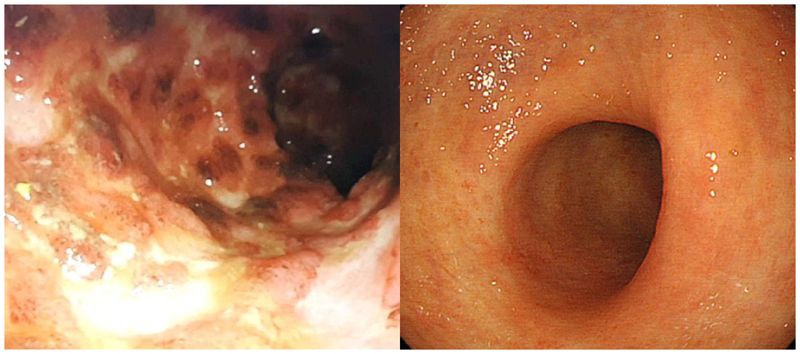
вЦ≤еЬЦи™™пЉЪзЩЉзВОжАІиЕЄйБУзЦЊзЧЕж≤їзЩВеЙНеЊМе∞НзЕІеЬЦгАВж≤їзЩВеЙНиЕЄйБУзЛєз™ДдЄ¶еЗЇи°АпЉИеЈ¶пЉЙеТМж≤їзЩВеЊМйїПиЖЬзЩТеРИпЉИеП≥пЉЙгАВпЉИзЕІзЙЗжПРдЊЫпЉПеЉµеіЗдњ°пЉЙ
е§Іе≠ЄзФЯжЪізض虧俕зВЇиЕЄиЇБзЧЗгААж≤їзЩВ2еєіеЫЮж≠Єж≠£еЄЄзФЯжії
дЄАеРНе§Іе≠ЄзФЯзЬЛи®ЇжЩВзФ±зИЄе™љжО®иСЧиЉ™ж§ЕйА≤дЊЖпЉМиЗЙиЙ≤иТЉзЩљдЄФж∞£еЦШеРБеРБпЉМзХґжЩВжКљи°А晥檐и°АзіЕзі†еГЕеЙ©5gm/dLпЉИж≠£еЄЄзіДзВЇ15пЉЙпЉМзЩЉзВОжМЗжХЄеБПйЂШеРИдљµзЩЉзЗТпЉМжФґдљПйЩҐзґУзД°зЧЫеЕІи¶Цйϰ晥жЯ•пЉМеЬ®еїїзЫ≤иЊ¶дї•еПКдєЩзЛАзµРиЕЄйГ®дљНпЉМеЫ†зЩЉзВОйА†жИРеЗЇи°АеТМеЪійЗНзЛєз™ДпЉМи°НзФЯйА≤й£ЯеЃєжШУеШФеРРгАБзФҐзФЯжЪізШ¶гАВ
йАЩеРНзЧЕеПЛйБОеОїеєЊеєіеЕІпЉМжی襀虧俕зВЇжШѓе£УеКЫе§ІеЉХиµЈиЕЄиЇБзЧЗпЉБдљПйЩҐжОТйЩ§жДЯжЯУеПКиЕЂзШ§еЊМпЉМжЬАеЊМ祯讯зВЇеЕЛйЪЖж∞ПзЧЗпЉЫдїЦеЬ®жА•жАІжЬЯеЕИжО•еПЧй°ЮеЫЇйЖЗж≤їзЩВпЉМдєЛеЊМеєЄйБЛзЪДйАЪйБОеБ•дњЭ絶дїШзФЯзЙ©и£љеКСпЉМе∞НзЧЗдЄЛиЧ•еЊМпЉМињС2еєідЊЖзЛАж≥Бе•љиљЙпЉМзФЯжіїеПѓиЗ™зРЖдЄФж≠£еЄЄеЈ•дљЬгАВ
зЦЂжГЕйЦУињљиє§жЬЙзЦСжЕЃгААиИЗйЖЂеЄЂе§Ъи®ОиЂЦ
иЗ≥жЦЉгАМзЩЉзВОжАІиЕЄйБУзЦЊзЧЕгАНзЪДзЧЕжГЕињљиє§пЉМеЕґеѓ¶гАМзЧЗзЛАзЈ©иІ£гАНеП™жШѓжЬАеЯЇжЬђзЪДи¶Бж±ВпЉМжЫійЗНи¶БзЪДзЫЃж®ЩжШѓгАМиЕЄйїПиЖЬзЪДзЩТеРИгАНгАВдЄАиИђеЄЄи¶П晥жЯ•еМЕжЛђпЉЪжКљи°А晥жЯ•зЩљи°АзРГгАБйЂШжХПжДЯжАІC-еПНжЗЙиЫЛзЩљгАБз≥ЮдЊњеЕІйИ£и°ЫиЫЛзЩљз≠ЙгАВеЬ®зЫЃеЙНзЦЂжГЕе∞Ъжܙ贮磩пЉМиЛ•зЧЕеПЛе∞НжЦЉеИ∞йЖЂйЩҐжО•еПЧе§ІиЕЄйП°жИЦе∞ПиЕЄйϰ晥жЯ•жЬЙзЦСжЕЃпЉМжИЦи®±еПѓиЈЯйЖЂеЄЂеХЖйЗПпЉМжШѓеР¶йАПйБОж†Єз£БеЕ±жМѓиЕЄйА†ељ±и°УгАБиЖ†еЫКеЕІи¶Цйϰ晥жЯ•пЉМжИЦжШѓе∞ПиЕЄиґЕйЯ≥ж≥Ґињљиє§гАВжЦЗпЉПеЉµеіЗдњ°пЉИеП∞дЄ≠ж¶Ѓж∞СзЄљйЖЂйЩҐиГГиЕЄиВЭиЖљзІСдЄїж≤їйЖЂеЄЂпЉЙ
жЬђеЬЦ/жЦЗзФ±гАМеБ•еЇЈйЖЂзЩВзґ≤гАНжОИжђКеИКзЩїпЉМйЭЮзґУеРМжДПдЄНеЊЧдїїжДПиљЙиЉЙгАВ
еОЯжЦЗеЗЇиЩХпЉЪиЕєзАЙеПНи¶ЖжЬ™е•љиљЙгААжЗЙжЗЈзЦСзљєжВ£зЩЉзВОжАІиЕЄйБУзЦЊзЧЕ


